Tratamiento del ronquido mediante láser.
Un caso con mejoría del sueño y
de la calidad de vida
A case with improved sleep and quality of life
Introducción
El ronquido afecta a un gran número de personas en nuestra sociedad, tanto hombres como mujeres. Son muchas las patologías ligadas a la falta de un sueño reparador y, según las conclusiones de la XXVII Reunión Anual de la Sociedad Española del Sueño (SES), un 80% de los pacientes con patologías del sueño no están diagnosticados. Hoy se sabe que un envejecimiento saludable necesita, entre otros factores, respetar la cronobiología1.
El ronquido se puede definir como el sonido producido por la obstrucción parcial del movimiento del aire durante la respiración, unido a la vibración secundaria de los tejidos blandos faríngeos, que tiene lugar durante el sueño. Es destacable que, en muchas ocasiones, la consulta por este motivo puede venir impulsada por la pareja que comparte la cama con el paciente.
El paciente roncador suele referir alteraciones o disrupción del sueño, nicturia, boca seca, cefalea, somnolencia diurna, irritabilidad, cansancio, depresión, falta de concentración, atención y/o memoria. También se asocia con apnea obstructiva del sueño, incremento del riesgo cardiovascular, descenso de la libido e incluso impotencia2. Todo lo anterior incide claramente en el envejecimiento y la calidad de vida del paciente que padece esta patología. Además, es un trastorno frecuente que puede afectar hasta el 40% de los hombres3.
El ronquido precisa de un correcto diagnóstico, preguntando especialmente en la anamnesis por consumo de alcohol, tabaco, hipnóticos y/o sedantes, y otros fármacos. Se debe inquirir, por los riesgos potenciales que conlleva, sobre la hipersomnia diurna o cualesquiera otros síntomas relacionados. La valoración otorrinolaringológica (ORL) es imprescindible porque son muchos los factores a tener en cuenta: infección y/o congestión nasal o sinusal, pérdida de tono muscular en los músculos faríngeos o la lengua, presencia de amígdalas o adenoides, así como la extensión del paladar blando y la úvula. Dada su asociación con sobrepeso y obesidad, deben conocerse el peso y el índice de masa corporal (IMC), circunferencia del cuello. Previo al tratamiento debe realizarse una analítica exhaustiva a fin de descartar patologías asociadas. Igualmente, es importante monitorizar la presión arterial y realizar un ECG por el riesgo cardiovascular asociado. Es imprescindible la práctica de polisomnografía, o bien la monitorización domiciliaria nocturna con aplicaciones para móviles como Roncolab® App (SnoreLab, London, England; www.snorelab.com). Esta última es la que se ha elegido.
Los tratamientos conservadores se basan en la pérdida de peso y el abandono de los hábitos tabáquico o alcohólico, incluyendo la denominada terapia miofuncional o los cambios de posición corporal durante el sueño4,5. Es recomendable eliminar o limitar la toma de hipnóticos, y se puede recurrir al empleo de aparatos que mantienen una presión positiva sobre la vía aérea (CPAP). De otra parte, están los procedimientos invasivos como la cirugía convencional o asistida por radiofrecuencia y/o láser: actuando sobre los pilares, paladar blando y úvula, exéresis de amígdalas y adenoides u otras actuaciones sobre las partes blandas de la faringe6,7.
En el caso que se presenta, se optó por tratamiento mediante láser de Er:YAG a 2.940 nm de emisión, teniendo como objetivo valorar el grado de mejoría y satisfacción del paciente tratado por este medio.
Caso clínico
Paciente varón de 44 años con sobrepeso (IMC 28,2), no fumador, consumidor esporádico de alcohol. En la anamnesis refirió tener ronquidos diarios, sequedad de garganta al levantarse, cefaleas habituales, insomnio con somnolencia diurna, irritabilidad y ánimo depresivo. Se realizó exploración apropiada y no objetivó hipertrofia de cornetes ni otras patologías ORL. Se tuvieron en cuenta las clasificaciones de Friedman y Mallampati8, y se clasificó al paciente como clase II de esta última (Figura 1). La clasificación de Mallampati inicialmente se realizó para indicar los grados de dificultad ante una posible intubación del paciente9.

Para el tratamiento se empleó en todas las sesiones un láser de Er:YAG (XS Dynamis NightLase® Fotona, Eslovenia), realizando en primer lugar pases con la pieza de mano PS03-LA (Patterned beam side firing, Long Pulse, Basic, 3 J/cm², 10 Hz, 7 mm spot) durante 8 minutos por el paladar blando y los pilares posteriores y 5 minutos sobre la úvula y los pilares anteriores; seguido de un tensado durante 5 minutos sobre la úvula y los pilares anteriores con la pieza R11 (Full Beam Straight, Long Pulse, 3 J/cm², 5 Hz, 5 mm spot). El tratamiento es cómodo de realizar y el tiempo invertido en efectuar los disparos láser es inferior a 20 minutos (Figura 2).
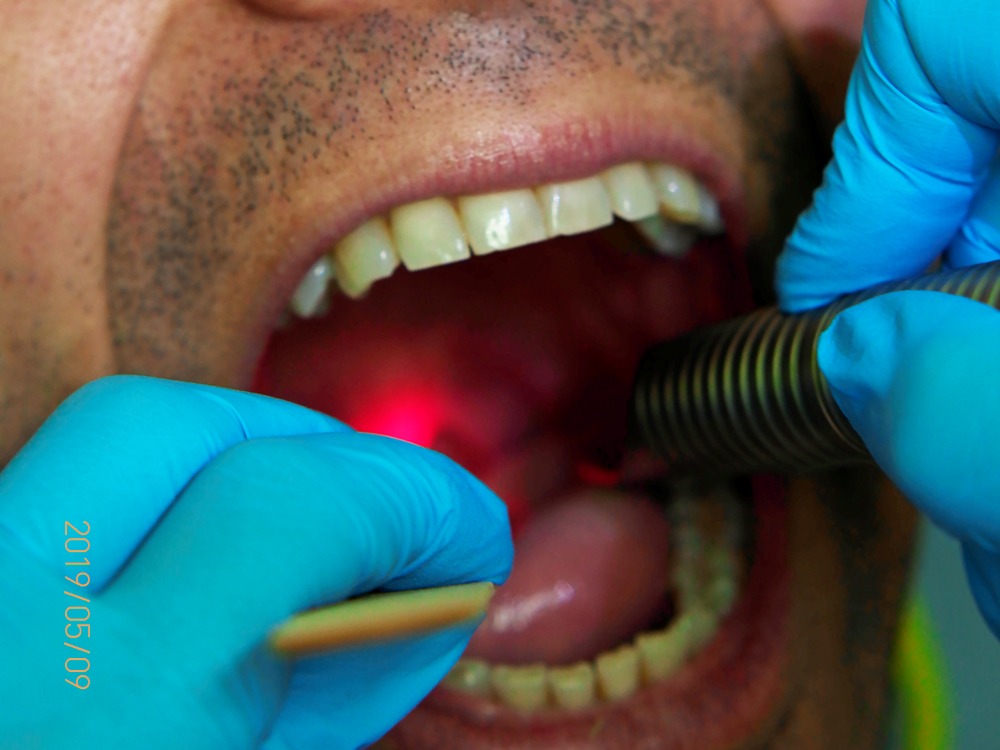
El objetivo del tratamiento es tensar y retraer, por calentamiento térmico no ablativo, la úvula, el paladar blando y los tejidos circundantes como los pilares de las fauces. Para el tratamiento no se necesitó la aplicación de frío (como suele ser recomendable en otros tratamientos con láser de Er:YAG), pero se aplicó lidocaína tópica (Xilonibsa Spray 10%, Laboratorio Inibsa, Barcelona, España) antes del tratamiento en la primera sesión; su aplicación produjo dificultad al tragar, lo cual incomodaba al paciente más que las leves molestias de la aplicación del láser, de modo que se desestimó su uso para siguientes sesiones. El tratamiento se realizó con el paciente sentado, con pequeñas pausas para tragar y fue grabado con una cámara frontal. Además, se tomaron fotografías antes y después de cada tratamiento. Se aplicó una segunda sesión al mes. Para la tercera sesión, pautada a las 6 semanas, el paciente no acudió a la consulta por motivos personales. La tercera sesión se realizó 7 meses después.
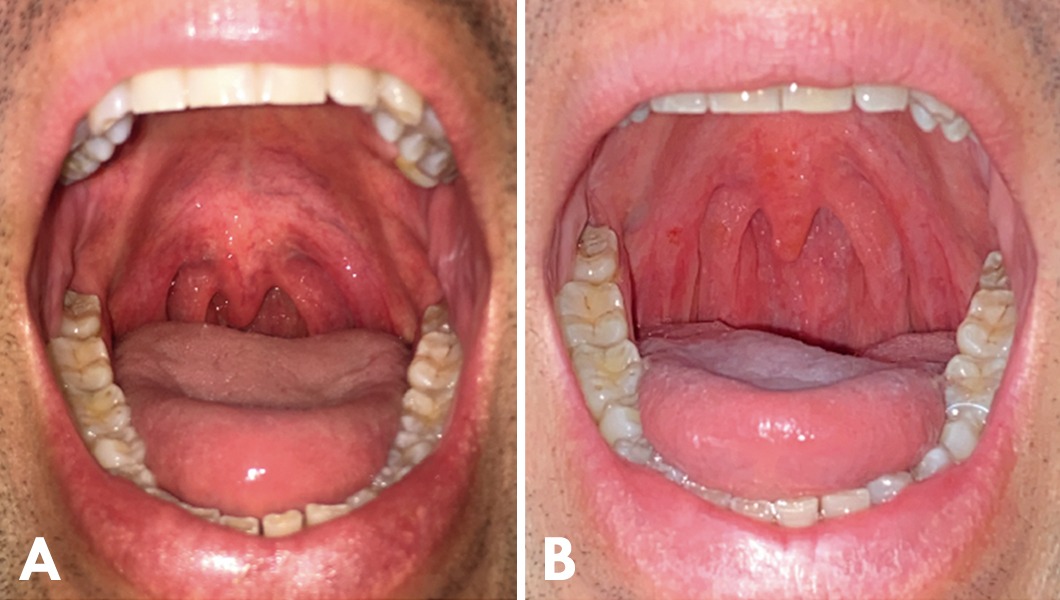
La contracción de la mucosa se apreció inmediatamente después de la primera aplicación del láser sin evidencia de sangrado, inflamación severa, carbonización, necrosis ni otras complicaciones. Todos los síntomas que refirió el paciente mejoraron desde la primera sesión, y en las siguientes citas comentó su sensación de tener una garganta con mayor espacio para respirar (Figura 3).
La evolución del paciente se monitorizó en su domicilio a través de la aplicación RoncoLab®. Antes del tratamiento el paciente tenía una media de ronquidos de 56%; una semana después de la primera sesión de tratamiento descendieron a 49%. Tras la segunda sesión de tratamiento los ronquidos disminuyeron un 30%. Además, el paciente, motivado por los buenos resultados, logró perder 8 kilos de peso, disminuyendo sus ronquidos hasta el 20% (Figura 4). El tiempo de seguimiento en este paciente fue de 18 meses, durante los cuales mantuvo los resultados alcanzados con el tratamiento.

Discusión
El tratamiento del paladar blando y la úvula mediante este láser de Er:YAG es fácil de realizar, mínimamente invasivo, seguro y eficaz. No es preciso recurrir ni a sedación ni otro tipo de anestesia que no sea tópica10,11. El confort del paciente es un detalle importante, pues se precisa una completa inmovilidad a fin de que el disparo láser sea preciso en su ubicación y no alcance la faringe posterior, pues podría inducir malestar y náuseas.
Son numerosos los estudios publicados sobre el tratamiento del paciente roncador, empleando dispositivos de radiofrecuencia asociados o no a otras técnicas quirúrgicas, aunque deben realizarse bajo anestesia/sedación12. Podrían valorarse estas técnicas más agresivas en clases más avanzadas de obstrucción de Friedman/Mallampati8. También cabe mencionar que el láser de CO₂ es ampliamente empleado en el tratamiento de estos pacientes, tanto en modo ablativo, como auxiliar de la cirugía por sus propiedades coagulativas, como en modo fraccional subablativo13. En este caso, el láser de CO₂ actuaría en modo similar al de Er:YAG, y aunque sus efectos sobre la retracción tisular son de sobra conocidos, su actuación conlleva más molestias y un tiempo de recuperación mayor, aunque los resultados son comparables14.
Aunque el estudio polisomnográfico del sueño se considera el gold standard para la evaluación del paciente y su posterior evolución, hay que considerar que puede llegar a ser engorroso llevar a cabo las determinaciones tras cada sesión de tratamiento15. Sin embargo, la aplicación en la que se ha basado el seguimiento permite seguir su evolución de una forma objetiva, fácil y cómoda de determinar por parte del paciente, aceptando como es lógico las limitaciones del procedimiento. No obstante, debido a su disponibilidad y bajo coste, tiene a su favor la posibilidad de emplearse cuasi a diario en el seguimiento.
Evidentemente, y dado que el ronquido es una condición crónica, así como mejorable a través de la pérdida de peso que, en el caso que nos ocupa, ha proporcionado una disminución adicional de los ronquidos; asimismo, otros tratamientos conservadores, sería conveniente su aplicación para afianzar los resultados a largo plazo4.
El presente estudio tiene como principal limitación haber sido realizado sobre un solo paciente; no obstante, el resultado obtenido mediante tratamiento con láser Er:YAG está en línea con lo publicado en la literatura16‑18. Debe tenerse en cuenta lo importante que es realizar un diagnóstico preciso, pues sin indicación correcta el resultado no sería el deseado9,10. También hay consenso en que el número de sesiones a realizar serían de 2 a 3, con variabilidad en el tiempo de aplicación, de 2 a 6 semanas17,18. Sin embargo, sería deseable contar con estudios clínicos aleatorizados y con seguimiento a largo plazo.
Conclusiones
El tratamiento del ronquido por medio del láser de Er:YAG es bien tolerado, ofrece seguridad y sencillez en su modo de aplicación y muestra ser eficaz. Además, mejora la calidad del sueño, influyendo de forma decisiva en la calidad de vida, tanto del paciente como de su pareja.
No obstante, nuevos estudios bien planificados, incluyendo un número significativo de pacientes, deben ser llevados a cabo a fin de validar los resultados convenientemente, a corto, medio y largo plazo.
Declaración
La autora manifiesta no tener conflicto de intereses con aparatos y/o productos mencionados en el presente estudio.
Bibliografía
- Ortiz-Tudela E, Bonmatí-Carrión MA, De la Fuente M, Mendiola P. La cronodisrupción como causa de envejecimiento. Revista Española de Geriatría y Gerontología. 2012; 47(4):168‑173. https://doi.org/10.1016/j.regg.2011.09.013
- Luboshitzky R, Aviv A, Hefetz A, et al. Decreased pituitary-gonadal secretion in men with obstructive sleep apnea. J Clin Endocrinol Metab. 2002; 87(7):3394‑3398. https://doi.org/10.1210/jcem.87.7.8663
- Olson LG, King MT, Hensley MJ, Saunders NA. A community study of snoring and sleep-disordered breathing. Health outcomes. Am J Respir Crit Care Med. 1995; 152(2):717‑720. https://doi.org/10.1164/ajrccm.152.2.7633732
- Camacho M, Guilleminault C, Wei JM, et al. Oropharyngeal and tongue exercises (myofunctional therapy) for snoring: a systematic review and meta-analysis. Eur Arch Otorhinolaryngol. 2018; 275(4):849‑855. https://doi.org/10.1007/s00405-017-4848-5
- Benoist LBL, Beelen AMEH, Torensma B, de Vries N. Subjective effects of the sleep position trainer on snoring outcomes in position-dependent non-apneic snorers. Eur Arch Otorhinolaryngol. 2018; 275(8):2169‑2176. https://doi.org/10.1007/s00405-018-5036-y
- Main C, Liu Z, Welch K, Weiner G, Jones SQ, Stein K. Surgical procedures and non-surgical devices for the management of non-apnoeic snoring: a systematic review of clinical effects and associated treatment costs. Health Technol Assess. 2009; 13(3):iii‑208. https://doi.org/10.3310/hta13030
- Neruntarat C. Laser-assisted uvulopalatoplasty: short-term and long-term results. Otolaryngol Head Neck Surg. 2001; 124(1):90‑93. https://doi.org/10.1067/mhn.2001.112203
- Friedman M, Hamilton C, Samuelson CG, Lundgren ME, Pott T. Diagnostic value of the Friedman tongue position and Mallampati classification for obstructive sleep apnea: a meta-analysis. Otolaryngol Head Neck Surg. 2013; 148(4):540‑547. https://doi.org/10.1177/0194599812473413
- Samsoon GL, Young JR. Difficult tracheal intubation: a retrospective study. Anaesthesia. 1987; 42(5):487‑490. https://doi.org/10.1111/j.1365-2044.1987.tb04039.x
- Unver T, Usumez A, Aytugar E, Kıran T. Histological Effects of NightLase® in the Soft Palate of Rats: A Pilot Study. J Laser and Heal Acad. 2015; (1):1‑3. https://doi.org/10.1089/pho.2015.4044
- Dovsak D, Gabrijelcic J, Vizintin Z. NightLase® – a New Laser Treatment Method for the Reduction of Snoring and Sleep Apnea – a Pilot Study. J Laser and Heal Acad. 2011; (1):S9‑S10.
- Virk JS, Nouraei R, Kotecha B. Multilevel radiofrequency ablation to the soft palate and tongue base: tips and pitfalls. Eur Arch Otorhinolaryngol. 2014;271(6):1809‑1813. https://doi.org/10.1007/s00405-013-2858-5
- Wischhusen J, Qureshi U, Camacho M. Laser-assisted uvulopalatoplasty (LAUP) complications and side effects: a systematic review. Nat Sci Sleep. 2019; 11:59‑67. Published 2019 May 27. https://doi.org/10.2147/NSS.S178540
- Badreddine AH, Couitt S, Kerbage C. Histopathological and biomechanical changes in soft palate in response to non-ablative 9.3‑μm CO2 laser irradiation: an in vivo study [published online ahead of print, 2020 Jul 3]. Lasers Med Sci. 2020;10.1007/s10103-020-03087-y. https://doi.org/10.1007/s10103-020-03087-y
- Virk JS, Kotecha B. Otorhinolaryngological aspects of sleep-related breathing disorders. J Thorac Dis. 2016; 8(2):213‑223. https://doi.org/10.3978/j.issn.2072-1439.2016.01.39
- Cetinkaya EA, Turker M, Kiraz K, Gulkesen HK. Er:Yag Laser Treatment of Simple Snorers in an Outpatient Setting. ORL J Otorhinolaryngol Relat Spec. 2016; 78(2):70‑76. https://doi.org/10.1159/000443510
- Frelich H, Ścierski W, Marków M, Frelich J, Frelich H, Maciej M. Minimally invasive erbium laser treatment for selected snorers. Lasers Med Sci. 2019; 34(7):1413‑1420. https://doi.org/10.1007/s10103-019-02731-6
- Monteiro L, Macedo A, Corte-Real L, Salazar F, Pacheco JJ. Treatment of snoring disorder with a non-ablactive Er:YAG laser dual mode protocol. An interventional study. J Clin Exp Dent. 2020; 12(6):e561‑e567. Published 2020 Jun 1. https://doi.org/10.4317/jced.56953

