Tratamiento de las
onicomicosis con láser
Introducción
Las onicomicosis son las afecciones ungueales más frecuentes. En la mayoría de los casos, los agentes patógenos son dermatofitos, principalmente Trichophyton rubrum y T. mentagrophytes, aunque la colonización ungueal también pueden llevarla a cabo levaduras del género Candida y mohos. Generalmente se considera que entre el 8 y el 11% de la población europea sufre de onicomicosis1. Entre los factores predisponentes a padecer onicomicosis se pueden citar la hiperhidrosis, uso de calzado muy cerrado, traumatismos de repetición por calzado inadecuado, y enfermedades concurrentes como la diabetes, síndromes de inmunodeficiencia e insuficiencia vascular periférica. Esto podría explicar su mayor frecuencia en personas mayores, aunque conviene no olvidar que existe una predisposición genética en determinados pacientes2.
Clasificación
Clásicamente Zaias3 distinguió 5 tipos de onicomicosis:
- Onicomicosis subungueal distal, la más frecuente.
- Onicomicosis subungueal lateral.
- Onicomicosis subungueal proximal, donde la penetración micótica se realiza a través de la cutícula.
- Leuconicomicosis superficial, en la que la lámina ungueal se invade solo en la superficie.
- Onicomicosis candidiásica, como parte de una candidiasis mucocutánea crónica.

Esta clasificación ha sido objeto de revisión en 2011 por Hay y Baran4, con algunas novedades y aportaciones, como la fusión en una sola entidad de las onicomicosis distal y la lateral. La variedad intraungueal se refiere a la afectación exclusiva de la lámina, respetando tanto la superficie de la uña como su propio lecho. La onicomicosis distrófica total puede ser resultado de cualquier afectación ungueal, micótica o no. Las formas mixtas se refieren a la presencia de 2 o más procesos micóticos en la misma persona, en la misma uña o en uñas distintas. Por último se contemplan las onicomicosis secundarias a otras patologías como el liquen plano o la psoriasis (Tabla I).
Diagnóstico
La confirmación del diagnóstico de onicomicosis por el laboratorio es esencial y deberá determinarse siempre antes de comenzar el tratamiento. Los criterios diagnósticos y de curación se basan en el examen clínico y el análisis micológico, que incluye el examen directo y el cultivo micológico. El examen directo clásico, realizado por personal cualificado es de una alta sensibilidad. Se realiza disolviendo la queratina en hidróxido de potasio (KOH) al 10 o 20%, para visualizar las formas del hongo. Aunque la opción más actual es el examen directo efectuado sobre un corte de la uña con tinción de PAS5, si bien la alternativa válida es pedir el cultivo micológico clásico, aunque los resultados pueden demorarse un mes. En este sentido, es preferible el examen PCR (reacción de polimerasa en cadena) porque permite diferenciar entre dermatofitos, levaduras y mohos en pocos días6.
Tratamientos actuales
Antifúngicos locales
Aunque se dispone de una gran variedad de antifúngicos tópicos, estos tratamientos deberían reservarse para las onicomicosis superficiales sin compromiso matricial, especialmente aquellas que afectan al tercio distal de la uña y cuando no hay más de 4 uñas afectadas. Los antifúngicos recomendados son preparaciones de Amorolfina al 5% o Ciclopirox al 8%, en forma de barnices adhesivos sobre la lámina ungueal. Los estudios realizados sobre la eficacia de erradicación de la onicomicosis con este tipo de preparados no superan el 40%7,8. No obstante, se han comunicado resultados de hasta el 66% en estudios multicéntricos, aleatorios y doble ciego con laca de Ciclopirox en base de hidroxipropil-chitosan9.
Técnicas mixtas de avulsión y antifúngicos locales
Con el fin de asegurar un tratamiento más eficaz es posible practicar una avulsión química o quirúrgica, indicada en casos de engrosamiento de la lámina ungueal debido a la mala difusión del medicamento, con o sin afectación del pliegue lateral. Por una parte se reduce el número de agentes patógenos fúngicos que deben ser eliminados, puesto que el cuerpo ungueal retiene a la mayoría de hongos como una cubierta y, por otra parte, la técnica de eliminación de la uña permite que el antifúngico actúe directamente en el sitio indicado que se encuentra debajo del cuerpo ungueal, sin tener que atravesarla directamente. La avulsión ungueal química se efectúa habitualmente con una preparación de urea al 40%10. En los casos de excesivo engrosamiento de la lámina, sin afectación de pliegues laterales, un tratamiento coadyuvante abrasivo, mediante limado o con láser de CO₂, es una buena solución11.
Antifúngicos orales
En los últimos años existe mayor tendencia al empleo de antifúngicos por vía oral, en parte como estrategia para paliar el fracaso de los agentes tópicos y mejorar la adherencia al tratamiento. Las interacciones frecuentes de los antifúngicos orales con otras medicaciones sistémicas, unidas a efectos indeseados, más habituales en pacientes de avanzada edad, aconsejan que su prescripción se base en el conocimiento de su manejo y experiencia terapéutica. Es especialmente importante realizar un estudio hepático previo y a las 4 o 6 semanas de tratamiento con cualquiera de los fármacos antifúngicos. Entre los antifúngicos disponibles cabe citar los siguientes:
- Griseofulvina, cuya actividad fungicida es selectiva frente a ermatofitos, pero no tiene actividad en candidiasis. En las onicomicosis es preciso administrarla durante varios meses. El efecto secundario más frecuentemente referido es la fotosensibilidad, haciendo que no sea el antifúngico más utilizado en estos momentos.
- Terbinafina. Es un antifúngico de amplio espectro, indicado en el tratamiento clásico de la infección por dermatofitos. La dosis habitual son 250 mg al día durante 2 meses si la onicomicosis se localiza en las uñas en las manos, y de 3 meses si es en las uñas de los pies. También es posible utilizarlo en dosis de 500 mg a la semana, una semana de cada mes durante 3 meses.
- Itraconazol. La dosis habitual de empleo es de 200 mg diarios durante 2 o 3 meses. También puede optarse por tratamientos a dosis de 400 mg al día durante una semana al mes, durante 3 meses. En un antifúngico de amplio espectro, activo frente a hongos dermatofitos y dimórficos, y levaduras. Diversos estudios señalan un nivel de eficacia similar para terbinafina e itraconazol, alcanzándose la curación clínica y micológica en un 70%12.
- Fluconazol. Está especialmente recomendado en candidiasis a dosis de 150 mg al día. No obstante, su eficacia no alcanza los resultados obtenidos con la terbinafina o itraconazol12.
- Nuevos derivados triazólicos. Entre ellos cabe citar el voriconazol y posaconazol, ya disponibles. Algunos otros compuestos están en fase III de investigación y desarrollo. Ninguno de los nuevos fármacos en ensayo está exento, al igual que los anteriores, de posibles interacciones medicamentosas por lo que se deberían tomar las mismas precauciones señaladas para el resto de los antifúngicos orales13.
Conviene recordar que el éxito del tratamiento de las onicomicosis está estrechamente asociado a una buena penetración de los antifúngicos en la uña y en el lecho ungueal.
En caso de existir onicolisis, el transporte del antifúngico se ve comprometido, como consecuencia de la separación entre la lámina y el lecho ungueal, siendo aconsejable la combinación de un tratamiento oral y sistémico. Por la misma razón se justifica la asociación de un tratamiento sistémico y local cuando existe una afectación de los bordes laterales de la lámina ungueal, ya que si están desprendidos del lecho ungueal la infección no es accesible a la terapia sistémica, lo que explicaría algunos fracasos o recidivas observadas. También los dermatofitomas, masas necróticas de queratina e hifas que pueden verse con forma de espiga y color amarillento bajo la uña, pueden comprometer el buen resultado del tratamiento oral al dificultar que el fármaco penetre, ya que la masa se comportaría como un biofilm14.
Por último, algunos pacientes con onicomicosis presentan infección concomitante de mohos (tipo Aspergillus sp o Scopuraliopsis sp), lo que debe tenerse en cuenta a la hora de pedir el cultivo micológico y antes de instaurar el correspondiente tratamiento15.
Tanto las consideraciones anteriores como los tratamientos prolongados pueden desalentar al paciente en el correcto cumplimiento de la terapia, lo que a su vez va en detrimento de la eficacia clínica contra la infección que se encuentra profundamente arraigada también por debajo de la uña.
Estado actual de la acción terapéutica láser
El empleo de láseres forma parte de la búsqueda de soluciones eficaces, no invasivas y de fácil aplicación, tanto en pacientes que no pueden recibir tratamiento oral como en aquellos que precisan apoyo para cumplir su tratamiento16.
Láseres térmicos
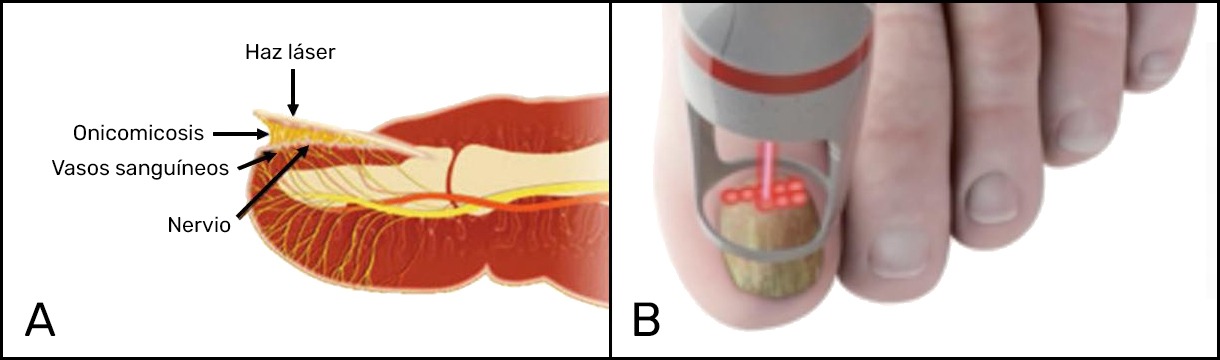
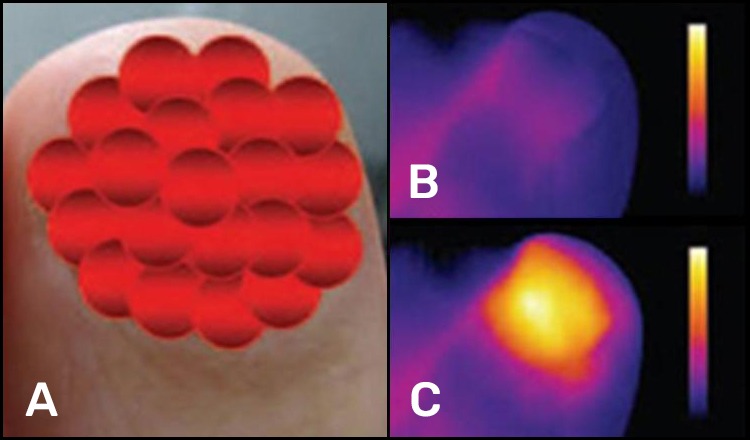
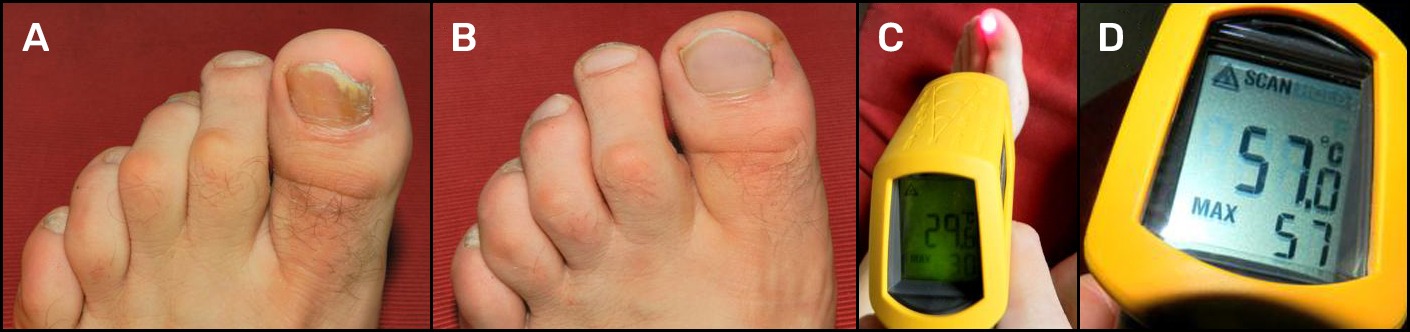
Actualmente se ofrecen numerosos láseres para tratar las onicomicosis: PinPointe™ y FootLaser™ (Nuvolase Inc.), Cutera Genesis Plus™ (Cutera Inc.), Q‑Clear™ (Light Age Inc.), CoolTouch Varia™ (CoolTouch Inc.), y Joule Clear‑Sense™ (Sciton Inc.), habiendo obtenido todos ellos la aprobación de la Food and Drug Administration (FDA) de los EE. UU.17. En Europa, se ha propuesto el láser Dualis Laser SP™ (Fotona, Eslovenia) y más recientemente, en España, se ha presentado el láser S30 Podylas™ (INTERmedic, Cerdanyola del Vallés, Barcelona) de pulso variable o continuo, capaz de alcanzar fluencias entre 60 a 220 J/cm². Las fluencias que alcanza este sistema, con potencias programables hasta 70 W, facilitan la diversificación de aplicaciones, como el tratamiento de verrugas plantares y helomas neurovasculares. Todos estos sistemas emplean el láser de Nd:YAG, y emiten en 1064 nm. Esta longitud de onda permite el desarrollo de efecto térmico del haz láser que atraviesa la uña, alcanzando el lecho ungueal, donde se encuentra la micosis que se ve afectada por la actuación del calor (Figura 1). La duración de la emisión del pulso láser puede variar entre algunas decenas de milisegundo (pulsos largos) a centenas de microsegundo (pulsos cortos) y, en ambos casos, la razón de su eficacia se correspondería al efecto térmico, según ha sido demostrado18. Con una cámara térmica se ha podido observar la elevación drástica de la temperatura, del orden de los 50°C, en el área de la uña durante el tratamiento efectuado con láser de Nd:YAG de 1064 nm, empleando fluencias entre 35 y 40 J/cm², con un haz de 4 mm de diámetro y pulsos de 35 ms (Figura 2).
El tratamiento láser por lo general no requiere anestesia local, aunque el aumento de la temperatura hasta alcanzar el rango terapéutico es doloroso y mal tolerado por el paciente. No obstante, el síntoma dolor tiene la ventaja de servir de guía en el procedimiento, ya que el paciente, al experimentar dolor por calor, retira el pie. De otra parte, si se emplea anestesia local, en nuestra experiencia, se bloquea el aviso del síntoma dolor y se pueden producir quemaduras.
Como alternativa de la anestesia para un efectivo alivio de la sensación térmica molesta puede realizarse enfriamiento de la zona con chorro de aire frío (Zimmer™ Cryo 6, Neu‑Ulm, Alemania). El tratamiento de la superficie de la uña varía entre 5 a 15 segundos, dependiendo de la potencia del láser y del diámetro del haz de emisión, a fin de alcanzar una fluencia efectiva de tratamiento por unidad de superficie. En el trabajo de Kozarev et al18 fueron tratados 72 pacientes, 37 con Trichophyton rubrum, 22 con T. mentagrophytes, 10 con Candida sp. y 3 con Aspergillus niger. Los resultados que se obtuvieron con una única sesión de tratamiento, comprobados mediante cultivos a los 3 meses, revelaron la desaparición total de la infección en el 95,8% de los paciente (69 de 72). Posteriormente, a los 6 y 12 meses, se realizó una nueva sesión de tratamiento en los 3 pacientes aún infectados, observándose la desaparición completa de la infección en todos los pacientes tratados.
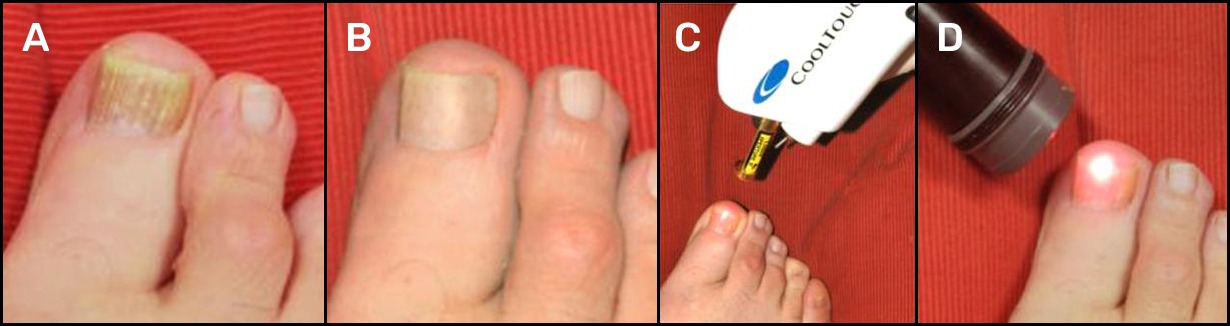
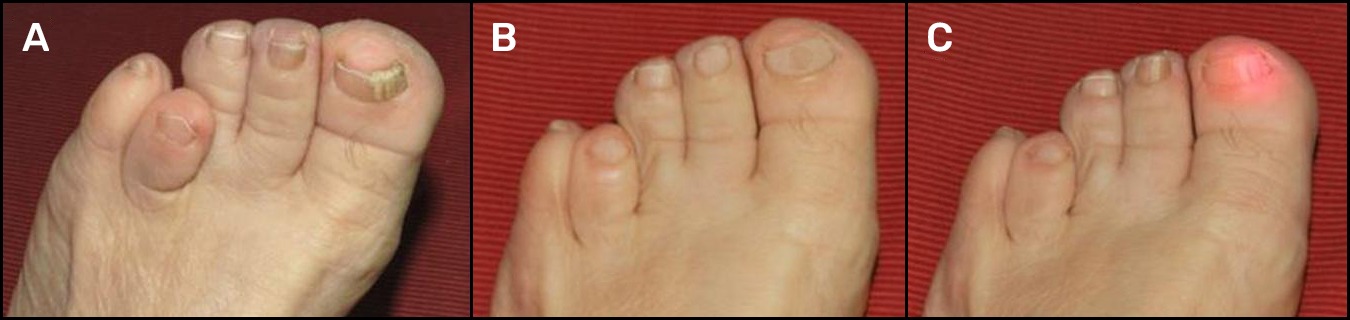
Según nuestra experiencia clínica, es difícil conseguir erradicar las onicomicosis con una única sesión láser. Por eso se ha implementado un protocolo de 4 sesiones, una cada 15 días, tras las que se practica un cultivo a los 6 meses para confirmar la eliminación definitiva de los hongos. Igual que comunica Kozarev18, nuestros pacientes experimentan dolor durante la irradiación láser, pero ninguno ha rehusado finalizar el tratamiento por este motivo. Para evitar las manifestaciones del dolor producido por aumento térmico resulta de gran ayuda emplear aire frío que alivia eficazmente los síntomas (Figura 3).
Por otra parte, los láseres de Nd:YAG que emiten en pulsos de microsegundos (µs) brindan resultados equivalentes pero requieren un número superior de sesiones. Hochman informó que en un estudio fueron tratados 8 pacientes, sin anestesia ni enfriamiento, con un láser Nd:YAG de 1064 nm, pulsos de 650 µs y 2 mm de diámetro del haz, y se obtuvieron resultados efectivos. El autor empleó fluencias de 223 J/cm²19, habiendo observado que los pacientes que recibieron 3 sesiones de tratamiento, en comparación con los que recibieron 2, presentaron mejores resultados, con cultivos negativos practicados 3 meses después de la última irradiación láser19.
Láseres no térmicos
Recientemente, dos compañías han comercializado nuevos aparatos específicamente diseñados para el tratamiento de la onicomicosis que emplean láseres de diodo. En primer lugar, la compañía Nomir Medical Technologies de EE. UU. ha presentado el láser Noveon® cuyo sistema consta de 4 adaptadores que se fijan sobre los dedos de los pies, programándose para actuar sin necesidad de que intervenga el profesional (Figura 4A). Cada uno de los adaptadores está equipado con diodos que emiten en 870 y 930 nm al mismo tiempo. La potencia emitida por estos diodos es muy débil, del orden de 1,7 W/cm². El fabricante indica que los pacientes pueden desconectar el equipo si llegan a notar dolor en el transcurso del tratamiento. La emisión de varios diodos láser durante algunos minutos permite obtener, según las especificaciones, un efecto descrito como de “fotoinactivación inducida”. Este efecto determinaría la eliminación de las bacterias y hongos, preservando los tejidos sanos.
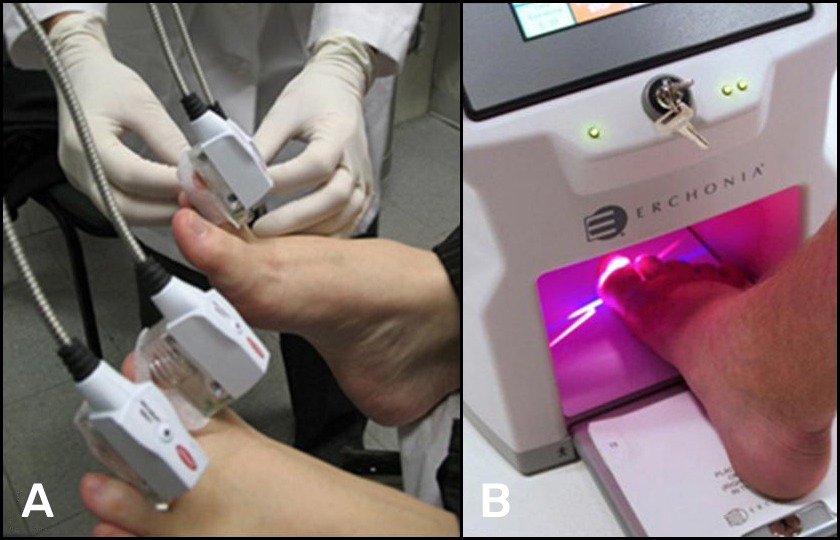
Otra empresa, Primcogent, de EE. UU., ha presentado el sistema Lunula®. La consola está equipada con 2 láseres de diodo que emiten en 405 y 635 nm. Los pies son insertados en una «caja» (Figura 4B) cuya superficie es de 286,5 cm². El tratamiento consiste en un barrido de la superficie de las uñas, actuando de forma alternativa el diodo azul (405 nm) y el diodo rojo (635 nm), durante un intervalo de unos 12 minutos por cada pie. La fluencia por diodo es extremadamente débil, unos 0,95 J/cm². Según las especificaciones del producto, el éxito del tratamiento se basa en el efecto fotoquímico que logra la interacción de la luz con 2 enzimas. La primera, la citocromo C oxidasa (CCO), activada por el diodo emisor a 635 nm incrementa la producción de ATP (adenosina trifosfato) y de radicales libres. La segunda, la NADPH oxidasa (NOX) activada por el diodo que emite en 405 nm, incrementa la producción de radicales libres con formación de peróxido de hidrógeno (H₂O₂), responsable de la destrucción de las paredes y membranas celulares del hongo. Es importante recalcar que, hasta la fecha, no se ha publicado ningún estudio científico contrastado que avale estos datos y los resultados no se acompañan de análisis micológico alguno, previo y/o posterior al tratamiento.
En nuestra propia experiencia conducida en el laboratorio20, la irradiación in vitro con láser de baja densidad de potencia (LLLT), inclusive con fluencias totales de 360 J/cm² acumulados durante un período de irradiación de 24 horas, no inactivó ni alteró la morfología macroscópica ni microscópica del hongo (Figura 5). Los cultivos muestran el desarrollo normal de T. mentagrophytes, pese a la irradiación directa y mantenida ejercida sobre la placa de cultivo. En la práctica clínica, la inoperancia del efecto no térmico se reafirma con lo observado en el laboratorio. A pesar de la penetración profunda de la línea roja de emisión en 636 nm del láser empleado en el experimento, no se consigue erradicar el hongo como hemos observado en la práctica clínica y en los análisis de laboratorio.

En nuestra experiencia, el tratamiento de la onicomicosis también puede efectuarse con láser de diodo de emisión en 810 nm. Con el láser que empleamos (Nidek DS‑66, Tokyo, Japón) la irradiación por uña es de 4 segundos. El láser emite en 70 W de potencia en pulsos de 50 ms a 10 Hz de repetición. Durante el tratamiento, el haz de láser se focaliza o desfocaliza para ocupar toda la superficie de la uña. En base a estos parámetros la fluencia total aproximada por área es de 122,16 J/cm², en el caso de la uña del dedo gordo del pie. Si se trata de las uñas de los dedos más pequeños, la densidad de potencia es consecuentemente mayor; no obstante, la variación total de energía depositada por unidad de tiempo dependiendo de la superficie de la uña es bien tolerada durante el tratamiento. Según observamos, cuando se alcanza el depósito total de energía láser gracias a los varios pulsos, generalmente coincide con el momento en el que el paciente experimenta la sensación de dolor agudo. El tratamiento tarda aproximadamente 4 segundos por uña y la temperatura que se consigue es entre 50 y 60°C, según muestra el control por termómetro de infrarrojos (CEM DT‑880 b, Shenzhen Evervest Machinery Industry Co. Ltd., China). En total realizamos 2 pasadas del láser por cada uña.
El dolor, breve pero intenso, se desarrolla al acumularse de forma rápida la fluencia total de energía por uña, que consigue la eficacia de resultados del tratamiento. El calor/dolor puede controlarse bien enfriando el área de irradiación con un chorro de aire frío que llega a temperaturas de ‑22°C. La terapia por aire con un flujo de 600 litros/segundo, resulta efectiva y de gran ayuda. Como en el caso del láser de Nd:YAG realizamos 4 tratamientos, uno cada 15 días (Figura 6).

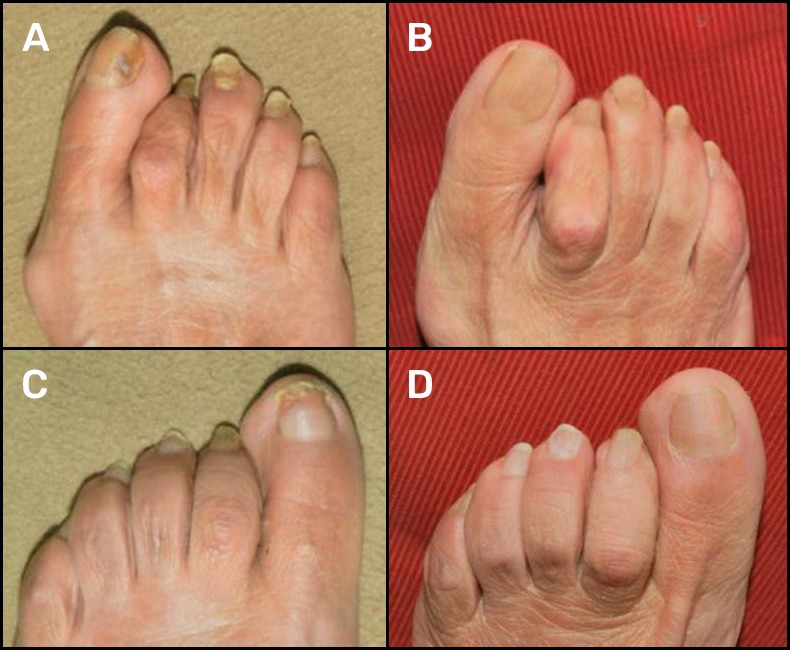
Según hemos observado, el empleo combinado de los láseres de Nd:YAG de1064 y de Diodo de 810 nm, alternando los tratamientos no altera ni incrementa la eficacia de los resultados de acuerdo a los controles realizados a los 6 y 12 meses después de la última sesión de tratamiento, y comprobado mediante análisis de laboratorio (Figuras 7‑9).
Terapia fotodinámica (PDT)
Varios autores21,22 han propuesto el empleo de la PDT basándose en el tratamiento previo de las queratosis actínicas. El fotosensibilizante, ácido 5‑aminolevulínico, se aplica sobre la uña después de realizar un tratamiento de preparación con urea, con el fin de mejorar la penetración del compuesto. Tras un tiempo de incubación de algunas horas, se produce la acumulación de protoporfirina IX (PpIX), según ha sido confirmado por Watanabe et al, mediante luz UV y espectrofotometría23.
Durante la realización de la PDT, Sotiriou ha señalado que los pacientes tienen sensación de quemadura y todos experimentan dolor24. El dolor puede atenuarse por medio del empleo de aire frío o por Cryospray, aunque algunos pacientes solicitan la interrupción del tratamiento por la intensidad del dolor. Sin embargo, este fenómeno es observado sobre todo en la primera sesión, mientras que en las siguientes sesiones, la sensación dolorosa se ve atenuada. En el estudio realizado por Sotiriou (2010) se informa de curaciones completas sólo en el 40% de los pacientes, en contraste con un estudio anterior por De Rosa et al, en el que comunica curaciones completas, respaldándose por análisis micológicos negativos en el 100% de los casos tratados25. Cabe señalar que, a diferencia de Sotiriou que utiliza ALA para el tratamiento, la experiencia de De Rosa con ésteres de ALA (metil aminolevulinato, MAL) es más eficaz, debido a que este preparado tiene mejor penetración y difusión en la lámina ungueal. No obstante, hay que precisar que el estudio de Sotiriou fue realizado en 30 pacientes y no sólo en 2 pacientes como el caso del estudio de De Rosa. Más recientemente una nueva comunicación, aunque también con una muestra pequeña de pacientes, informa de buenos resultados empleando MAL26.
En la actualidad nuevos fotosensibilizantes funcionales se encuentran en vías de estudio. Los nuevos agentes se caracterizan por tener más penetración y alcanzar mayores concentraciones en la lámina ungueal, incluso en condiciones de baja oxigenación y, además, tienen la particularidad de poder ser excitados con longitudes de onda de 532 nm27.
Conclusiones
El tratamiento de las onicomicosis requiere un diagnóstico exhaustivo clínico y micológico previo, con buen conocimiento del estadio en que se encuentra la enfermedad. En muchas ocasiones la combinación de procedimientos y estrategias terapéuticas es la clave del éxito. Por el momento, tanto los láseres térmicos como la PDT ofrecen nuevas opciones terapéuticas bien contrastadas para el tratamiento de las onicomicosis.
Los láseres no térmicos aportan datos clínicos discutibles y que son de controversia. Su mecanismo de acción no ha sido suficientemente aclarado, y los estudios que se han llevado a cabo no han podido ser contrastados. Si en el futuro esto se hiciera realidad, los láseres denominados de terapia LLLT podrían optar a ser candidatos que pasarían a engrosar el arsenal de recursos del médico frente a la onicomicosis.
No cabe duda de que todavía son necesarios nuevos estudios clínicos, en series más grandes de pacientes y con seguimientos más prolongados, que puedan aportar conclusiones definitivas respecto del creciente interés que suscitan los nuevos sistemas, basados en los efectos de la luz como terapia.
Declaración
Los autores declaran haber contribuido por igual en el planteamiento, desarrollo y redacción del presente trabajo.
Bibliografía
- Elewski BE. Onychomycosis: pathogenesis, diagnosis, and management. Clin Microbiol Rev. 1998 Jul;11(3):415‑29. https://doi.org/10.1128/CMR.11.3.415
- Faergemann J, Correia O, Nowicki R, Ro BI. Genetic predisposition--understanding underlying mechanisms of onychomycosis. J Eur Acad Dermatol Venereol. 2005 Sep;19 Suppl 1:17‑9. https://doi.org/10.1111/j.1468-3083.2005.01283.x
- Zaias N. Onychomycosis. Dermatol Clin. 1985 Jul;3(3):445‑60.
- Hay RJ, Baran R. Onychomycosis: a proposed revision of the clinical classification. J Am Acad Dermatol. 2011 Dec;65(6):1219‑27. https://doi.org/10.1016/j.jaad.2010.09.730
- Piérard GE, Quatresooz P, Arrese JE. Spotlight on nail histomycology. Dermatol Clin. 2006 Jul;24(3):371‑4. https://doi.org/10.1016/j.det.2006.03.013
- Arca E, Saracli MA, Akar A, Yildiran ST, Kurumlu Z, Gur AR. Polymerase chain reaction in the diagnosis of onychomycosis. Eur J Dermatol. 2004 Jan‑Feb;14(1):52‑5.
- Flagothier C, Piérard-Franchimont C, Piérard GE. New insights into the effect of amorolfine nail lacquer. Mycoses. 2005 Mar;48(2):91‑4. https://doi.org/10.1111/j.1439-0507.2004.01090.x
- Gupta AK, Joseph WS. Ciclopirox 8% nail lacquer in the treatment of onychomycosis of the toenails in the United States. J Am Podiatr Med Assoc. 2000 Nov‑Dec;90(10):495‑501. https://doi.org/10.7547/87507315-90‑10‑495
- Baran R, Tosti A, Hartmane I, Altmeyer P, Hercogova J, Koudelkova V, Ruzicka T, Combemale P, Mikazans I. An innovative water-soluble biopolymer improves efficacy of ciclopirox nail lacquer in the management of onychomycosis. J Eur Acad Dermatol Venereol. 2009 Jul;23(7):773‑81. https://doi.org/10.1111/j.1468-3083.2009.03164.x
- South DA, Farber EM. Urea ointment in the nonsurgical avulsion of nail dystrophies--a reappraisal. Cutis. 1980 Jun;25(6):609‑12.
- Gupta AK, Tu LQ. Therapies for onychomycosis: a review. Dermatol Clin. 2006 Jul;24(3):375‑9. https://doi.org/10.1016/j.det.2006.03.010
- Gupta AK, Ryder JE, Johnson AM. Cumulative meta-analysis of systemic antifungal agents for the treatment of onychomycosis. Br J Dermatol. 2004 Mar;150(3):537‑44. https://doi.org/10.1046/j.1365-2133.2003.05728.x
- Girmenia C. New generation azole antifungals in clinical investigation. Expert Opin Investig Drugs. 2009 Sep;18(9):1279‑95. https://doi.org/10.1517/13543780903176407
- Burkhart CN, Burkhart CG, Gupta AK. Dermatophytoma: Recalcitrance to treatment because of existence of fungal biofilm. J Am Acad Dermatol. 2002 Oct;47(4):629‑31. https://doi.org/10.1067/mjd.2002.124699
- Moreno G, Arenas R. Other fungi causing onychomycosis. Clin Dermatol. 2010 Mar 4;28(2):160‑3. https://doi.org/10.1016/j.clindermatol.2009.12.009
- Meinhof W, Girardi RM, Stracke A. Patient noncompliance in dermatomycosis. Results of a survey among dermatologists and general practitioners and patients. Dermatologica. 1984;169 Suppl 1:57‑66. https://doi.org/10.1159/000249640
- Gupta AK, Simpson F. Newly approved laser systems for onychomycosis. J Am Podiatr Med Assoc. 2012 Sep‑Oct;102(5):428‑30. https://doi.org/10.7547/1020428
- Kozarev J, Vizintin Z. Novel Laser Therapy in Treatment of Onychomycosis. Journal of the Laser and Health Academy. 2010; 1:1:8.
- Hochman LG. Laser treatment of onychomycosis using a novel 0.65-millisecond pulsed Nd:YAG 1064‑nm laser. J Cosmet Laser Ther. 2011 Feb;13(1):2‑5. https://doi.org/10.3109/14764172.2011.552616
- Trelles MA. La irradiación láser de baja intensidad no produce alteraciones sobre el Trichophyton mentagrophites in vitro. Efecto biológico del láser, Capítulo en Tesis Doctoral. Universidad de Sevilla. 1988; 92‑7.
- Landsman AS, Robbins AH, Angelini PF, Wu CC, Cook J, Oster M, Bornstein ES. Treatment of mild, moderate, and severe onychomycosis using 870- and 930‑nm light exposure. J Am Podiatr Med Assoc. 2010 May‑Jun;100(3):166‑77. https://doi.org/10.7547/1000166
- Landsman AS, Robbins AH. Treatment of mild, moderate, and severe onychomycosis using 870- and 930‑nm light exposure: some follow‑up observations at 270 days. J Am Podiatr Med Assoc. 2012 Mar‑Apr;102(2):169‑71. https://doi.org/10.7547/1020169
- Watanabe D, Kawamura C, Masuda Y, Akita Y, Tamada Y, Matsumoto Y. Successful treatment of toenail onychomycosis with photodynamic therapy. Arch Dermatol. 2008 Jan;144(1):19‑21. https://doi.org/10.1001/archdermatol.2007.17
- Sotiriou E, Koussidou-Eremonti T, Chaidemenos G, Apalla Z, Ioannides D. Photodynamic therapy for distal and lateral subungual toenail onychomycosis caused by Trichophyton rubrum: Preliminary results of a single-centre open trial. Acta Derm Venereol. 2010 Mar;90(2):216‑7. https://doi.org/10.2340/00015555-0811
- De Rosa FS, Tedesco AC, Lopez RF, Pierre MB, Lange N, Marchetti JM, Rotta JC, Bentley MV. In vitro skin permeation and retention of 5‑aminolevulinic acid ester derivatives for photodynamic therapy. J Control Release. 2003 Apr 29;89(2):261‑9. https://doi.org/10.1016/s0168-3659(03)00125‑1
- Gilaberte Y, Aspiroz C, Martes MP, Alcalde V, Espinel-Ingroff A, Rezusta A. Treatment of refractory fingernail onychomycosis caused by nondermatophyte molds with methylaminolevulinate photodynamic therapy. J Am Acad Dermatol. 2011 Sep;65(3):669‑671. https://doi.org/10.1016/j.jaad.2010.06.008
- Smijs T, Dame Z, de Haas E, Aans JB, Pavel S, Sterenborg H. Photodynamic and Nail Penetration Enhancing Effects of Novel Multifunctional Photosensitizers Designed for The Treatment of Onychomycosis. Photochem Photobiol. 2014 Jan;90(1):189‑200. https://doi.org/10.1111/php.12196



